 専攻医
専攻医透析患者さんが脳梗塞で入院してきた。透析条件どうすればいいんだっけ?



主科の先生から抗凝固薬のヘパリン持続が繋がってきてるしワーファリンも始まってるわ。透析中のヘパリンの量はどうしようかな。
こんな人向けの記事です。
脳梗塞は、透析患者で頻度の高い合併症ですね。
脳神経外科や神経内科のアクティビティが高い病院では扱い慣れているかもですが、たまに運ばれてくる程度の病院では悩むことも多いかと思います。
今回の記事では、急性期脳梗塞の患者が入院したとき、透析担当医が意識すべきポイントについてまとめてみました。
※この記事では、バリバリにアカデミックな最先端なマニアックな知識ではなく、最低限やるべきことや、普段やっていて悩むことについて、自分の備忘録としてまとめています。
絶対的な正解はないと思うので、あくまで参考としていただき実臨床での使用についてはご自身の責任で判断くださいm(_ _)m
透析患者が脳梗塞で入院したとき、透析医が意識すべきポイント6つ
結論から述べます!
- 発症当日(24時間以内)は透析を回さない
- 最初の3回は低条件・短時間で連日
- 最初の3回はグリセロール併用
- ドライウェイトは少し余す
- ワーファリン入れるならPT-INRは伸ばしすぎない
- 急性期でヘパリン持続静注されている患者は、透析時の抗凝固薬は適宜減量



1個ずつ解説していきます。
① 発症当日(24時間以内)は透析を回さない
透析患者の脳梗塞に関してまず目を通すべきものは、「血液透析患者における心血管合併症の評価と治療に関するガイドライン2011」です。
急性期の管理についてこんな記載があります。
発症直後は頭蓋内圧の自動調節能が破綻し ,頭蓋 内圧亢進が急速に進行して脳浮腫が増強する危険性が ある.そのため,発症当日は透析を避けるべきである.
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
急性期は脳浮腫予防のために透析は避けます。
発症当日、とはいっても夜中に発症したらどうするの?みたいなことを思いますが、「発症後何時間から透析して良いのか?」みたいな厳格な時間について記載はありません。
自分の周りの医師をみていると、だいたい24時間は避けているイメージです。
②最初の3回は低条件・短時間で連日
透析の必要性を慎重に検討し, 施行する場合は頭蓋内圧への影響が小さく,脳灌流圧が維持できる腹膜透析や持続的血液透析濾過,血流を減じた血液透析を選択する.透析法の選択には,発症機序とともに臨 床病型を考慮することも必要である.また,血液濃縮は脳血流量をさらに減少させて脳虚血を増悪させる可能性があるので,透析においては急速で大量の除水は避けるべきである.
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
この記載をみていつも思うんですが、血液透析を普段やってる患者さんが急に腹膜透析始めれるわけないですよね…
あと、全身状態がすごく悪くてICUに入っている重症ならまだしも、脳梗塞患者さんは一般病棟に入院してる人も多いから、全員にCRRTするのは難しいです。
そんな人には基本的には「血流を減じた血液透析」となります。



連日短時間血液透析(daily shortly hemodialysis:DSHD)とか頻回低効率短時間血液透析(frequent low-efficiency and short hemodialysis:FLESHD)って言われています。
具体的にどのくらいの期間、どのくらいの低条件で…?という疑問が湧きますが、厳密な記載はありません。
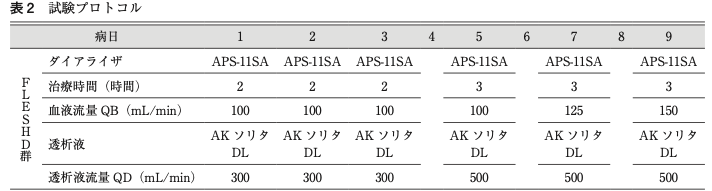
日本大学の先生の報告(日本急性血液浄化学会雑誌 6(1):17 ~ 22,2015)では、次のようなプロトコルで施行されていました。
頭蓋内圧亢進症急性期における頻回低効率短時間血液透析と 頻回低効率短時間血液濾過の比較(日本急性血液浄化学会雑誌 Vol. 6(1)2015)
要するに
・最初の3回は2時間、その後の3回は3時間HD
・膜は1.1m2とほぼ最小
・QBもはじめの4回は100、その後も漸増
なんですね。まぁまぁ低い。
ここまで慎重に条件を上げていくかは施設間で異なりそうですが、自分の周りでも、最初の3日間は連日で3時間低条件HDをするという慣習をよくみます。
③最初の3回はグリセロール併用
グリセロールの静脈内投与は脳浮腫を軽減し,頭蓋内圧亢進を伴う大きな脳梗塞例の救命に有効である.
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
グリセロールの使用期間は、最初の3回がスタンダードなようですね。
先の日本大学の先生のプロトコルも、グリセロールは最初の3回でした。
尿毒症が強い人の透析導入の時に似てますね。
基本は3回で、脳浮腫の状況によってはもう少し伸ばすのも検討、といったところでしょうか。
④ドライウェイトは少し余す
血液濃縮は脳血流量をさらに減少させて脳虚血を増悪させる可 能性があるので,透析においては急速で大量の除水は避けるべきである.
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
溢水になるのは防ぎたいですが、ドライウェイトまでの厳密な除水にこだわると、過度な除水になってしまうことがあります。
脳梗塞の急性期に食事を10割バクバク食べれる人も少ないので、体重の増えが多いイメージはそこまでありません。
しかし、細胞外液輸液を結構しっかりされていることもあるので、普段より除水少なめは意識したほうが良いです。
そのための短時間連日透析ですね。
どのくらい余すか?については、調べてみても厳密な答えはなさそうです。
個人的には300-500gくらい余す意識でやっています。
⑤ワーファリンを入れるならPT-INRは伸ばしすぎない
血液透析患者では心房細動に対してワーファリンを入れるかどうかは、いまだ議論があるところです。
基本的には、透析患者の心房細動に対して脳梗塞の一次予防のためのワーファリンの投与は、出血リスクが増えるのみで禁忌とされています。
一方で、心原性塞栓症の既往、左房内血栓、人工弁置換術後、僧帽弁狭窄症合併例などの場合では、有益性投与としてやむなしで入れられることはあります。(Sood et al. Chest 2009:136:1128)
もし一次予防として入れることになったとしたら、PT-INR<2.0におさえるようにガイドラインでは書かれています。
(一次予防として)ワルファリン治療が有益と判断し使用する 場合には,出血性合併症のリスクを増加させないためには INR を定期的に測定し,INR<2.0 に維持することが重要であると強調されている.
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
一方でニ次予防については、ワーファリンの適応が高く、INRについても非弁膜症性心房細動患者ではやや低めの1.6-2.2程度、人工弁置換術であれば2.0-2.6程度を目標とするのも良いかもとの文献がありました。(脳卒中 38巻6号(2016:11))
ただ、明確なエビデンスではなさそうですので、ここは施設や病態によって異なるかもしれませんね。



一次予防かニ次予防かで変わってくるみたいですが、いずれにせよ通常の患者と比べて伸ばしすぎないほうが良さそうですね。
ちなみに、透析患者の心房細動に対しての抗凝固薬についてDOACはまだ良いエビデンスは出ていません。
AVKDIAL試験(Wf vs プラセボ)、AXADIA試験(アピキサバンv ビタミンK拮抗薬)などの試験の結果を楽しみに待ってます…。
⑥急性期でヘパリン持続静注されている患者は、透析時の抗凝固薬は適宜減量する
抗血栓療法を行う場合,出血性合併症を予防するためには,透析時のヘパリン減量などの対策を行う(2C)..
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011
最後に、透析中の抗凝固薬についてです。
脳梗塞急性期は、ヘパリン持続静注されていることが多いですよね。
透析時のヘパリン減量って、ガイドラインに記載はあるんですが実際に何を基準にどのくらい減らすのか言ってくれていないんですよね。



ずいぶんふわっとしてるな。
現場では、
①病棟で持続投与されているヘパリンはoff、透析室で回路内から投与する
②病棟で持続投与されているヘパリンを継続しつつ、透析室で回路内から追加で併用
の2パターンに分かれています。
どっちでも正解はないので、施設のやり方に従う形だと思いますが、どちらにせよ透析室で開始時のACTを測定するのがミソです。
①の場合は、
●ACT 150以上→ショットなし
●ACT 150以下→開始時にショットする
②の場合は
●ACT 150以上→ショットなし、持続も回路内から投与しない
●ACT 150以下→開始時にショットする、持続もする(ACTにもよるが、普段の半量程度)
といった判断の根拠になるからです。
ACT測定がどこまで厳密なものなのかは何ともいえないですが、すぐに結果が出る検査ですし、参考にしてよいでしょう。
まとめ:透析患者の脳梗塞マネジメントの6つのポイント
- 発症当日(24時間以内)は透析を回さない
- 最初の3回は低条件・短時間で連日
- 最初の3回はグリセロール併用
- ドライウェイトは少し余す
- ワーファリン入れるならPT-INRは伸ばしすぎない
- 急性期でヘパリン持続静注されている患者は、透析時の抗凝固薬は適宜減量する。
今回は少し基本的な内容ですが、脳梗塞の患者さんが入院したときに漏れが出ないようにリストとしてまとめてみました。
今後も気づきや新たな知見があれば追記していこうと思います。
もしも、自分の施設ではこうしている!というものがあれば、教えてもらえたら嬉しいです。
参考になれば幸いです!
★6/6 更新
ワーファリンのINR目標について、一次予防と二次予防で分けて記載しました。(INR2.0以下は一次予防のみ)
引用文献・参考文献
「血液透析患者における心血管合併症の評価と治療に関するガイドライン」日本透析医学会 透析会誌 44:337〜425,2011・・・10年以上前のものではありますが、まずは絶対に専攻医が読むべきものです。脳梗塞だけでなく脳出血についての記載もあるので、そちらにも目を通しておきたいですね。
医学事始 透析患者の心房細動に対する抗凝固療法・・・神経内科の先生のブログの記事。このブログ、だいたい研修医や内科専攻医が一度はお世話になっていますよね(僕もバリバリにお世話になっています)。それぞれのガイドラインでの提言をまとめてくれています。
透析患者の脳卒中と心房細動(透析会誌 55(5):279~283,2022)・・・比較的新しい日本語の総説。
m3の南学先生の記事・・・こちらもシンプルに透析患者のAFに対する抗凝固薬についてまとまっています。
頭蓋内圧亢進症急性期における頻回低効率短時間血液透析と頻回低効率短時間血液濾過の比較(日本急性血液浄化学会雑誌 Vol.6 (1)2015)
■おすすめの本です。
・透析患者のマネジメントについて書かれています。薄くて読みやすいので、1冊目には持ってこいですね。
■関連記事です














コメント