 専攻医
専攻医慢性腎臓病の患者の管理って、イマイチよくわからないのよね…わかりやすい本、ないかなあ。
こんな人に向けた記事です。
腎臓内科領域といえば、
●薬の調整がめんどくさい
●降圧薬の種類が多すぎてよく分からない
●地味でマニアック
●電解質、酸塩基平衡がきらい
などなど、色々な理由で忌避されがちです。(涙)
しかし、高齢化が進んだニッポンにおいて、8人に1人がCKDと言われてます。
もはや腎臓内科以外の医師も、慢性腎臓病への理解が必須といえる時代に突入してしまっていると言えるのです!
慢性腎臓病の診療、よく分からないなあ…
というそんなあなたに朗報!(どこのセールストーク?)
2023年6月に、CKD診療ガイドライン2023が発行されました!
このガイドライン、とにかく分かりやすいんです。



CKDガイドライン?腎臓内科医にしか要らないんちゃう?
という方、ぜひ手にとってほしい!(もはやジャパネット)
腎臓内科医以外にも、一般内科/総合内科外来などを診る可能性がある人に役に立つ情報が満載なんです。
この記事では
●前回のCKDガイドライン2018と比較して何が変わったのか?すごいと感じたポイント4つ
●実際にどんな内容なのか?独断と偏見で選ぶ、内科医がおさえておくべきポイント7つ
について、解説していきます!
この記事を読めば、CKDガイドラインの概要とポイントについて知ることができ、必ず日常診療に役に立つはず!



それでは早速、いってみましょう〜!
CKDガイドライン2023を読んで感動した変更点4つ
①読みやすくなった
まず、今回のガイドラインはめちゃくちゃに読みやすくなりました。
ガイドラインを手に取ったとき、まず最初に目を通すのは「CQとステートメントのまとめ」ですよね。
2018年版ガイドラインでは青字と黒字が似たトーンで見分けにくく、かつ字の大きさがほぼ同じだったため読みにくかったんです。
引用元:エビデンスに基づくCKD診療ガイドライン2018
ところが、今回のガイドラインは一転、緑色になり、かつ字の大きさも調整されて読みやすくなっています。
引用元:エビデンスに基づくCKD診療ガイドライン2023
さらに、要所要所で表が使われていて見やすいです。
引用元:エビデンスに基づくCKD診療ガイドライン2023
さらに、2018年版とは違い、小児に関するステートメントが後ろにまとまったので、成人を診療する医師と、小児を診療する医師で「ここを読めばOK」という範囲が分かれており、使いやすくなっています。



忙しい中でガイドラインを参照するから、パッと見たときに読みやすいと助かるよね。
②ボリュームが増えた
2018→2023で、ガイドラインの情報量が増えました。
章の数はどちらも17章ですが、索引まで含めて2018年版は133ページ→2023年版では253ページと、約2倍になっています。
情報量が、えげつないぐらい増えています…!
特に内容が増えた章としては、
●生活習慣 CQ 4つ→11つ
Before(2018年版)
引用元:エビデンスに基づくCKD診療ガイドライン2018
→After(2023年版)
引用元:エビデンスに基づくCKD診療ガイドライン2023
●薬物投与/薬物治療 CQ 6つ→9つ
Before(2018年版)
引用元:エビデンスに基づくCKD診療ガイドライン2018
→After(2023年版)
引用元:エビデンスに基づくCKD診療ガイドライン2023
などなど。
めっちゃくちゃ増えてますよね。笑



腎臓学会の本気を感じます…!
③かゆいところにも手が届くようになった
ガイドラインに対するイメージってみなさんどんなものでしょうか?
『みんなある程度知ってる有名なことは提言するけど、かゆいところは各自で頑張れ★テヘペロ』 みたいなイメージ、ないですか?
今回のガイドライン、意図的なのかどうか分かりませんが、具体的に言い切る形になってるステートメントが多くて非常によいです。
たとえば、「尿タンパク陽性の健診結果の人が、医療機関に受診が推奨されるか?」という内容。
Before(2018年版)
引用元:エビデンスに基づくCKD診療ガイドライン2018
まあ、(+)ならば受診すべきなんやろな、という程度の文章でしたが、
→After(2023年版)
引用元:エビデンスに基づくCKD診療ガイドライン2023
つまり「1+なら受診、±は2回出たら受診、、eGFR<45なら基本は受診!」と、シンプルかつ明確になっています。



ハッキリした口調でとても頼りになる〜!
④新薬についても、積極的に言及している
SGLT2阻害薬、ARNI、PLA2R抗体など、新しい話についてもきちんと触れてくれています。
エビデンスがまだ十分に揃っているとは言えない中で、学会としてのスタンスをきちんと表明する優しさ…すごくないですか??



…そこは、製薬会社によるCOIとかあるのでは…うわなにをするくぁwせdrftgyふじこlp
…いずれにせよ、新薬についてキチンと学会のスタンスが明確になっているのはありがたいですね。
CKDガイドライン2023の重要ポイント7つ
さてここまでは、CKDガイドライン2023がいかに優れたガイドラインなのかを説明してきました。
ここからは、このガイドラインの中でも重要・実用的・興味深いと感じたポイントを、(僕の独断と偏見をもとに)7つに厳選して挙げてみます。
①CQ1-4-1 尿蛋白(士)が2年連続みられた場合,医療機関への受診勧奨とする
エビデンスに基づくCKD診療ガイドライン2023 p xx
さきほども述べたように、2018年のガイドラインでも尿タンパク1+で受診が推奨されていました。
今回のガイドラインでは、より明確に受診基準を言い切ってくれているのでありがたいですね。
②CQ1-4-2 CKDステージG3b〜G5(eGFR45以下)では蛋白尿区分にかかわらず腎臓専門医・専門医療機関に紹介する
エビデンスに基づくCKD診療ガイドライン2023 p xx
CKD患者の腎臓専門への紹介基準は、これまでも既にこの図で言及されていました。
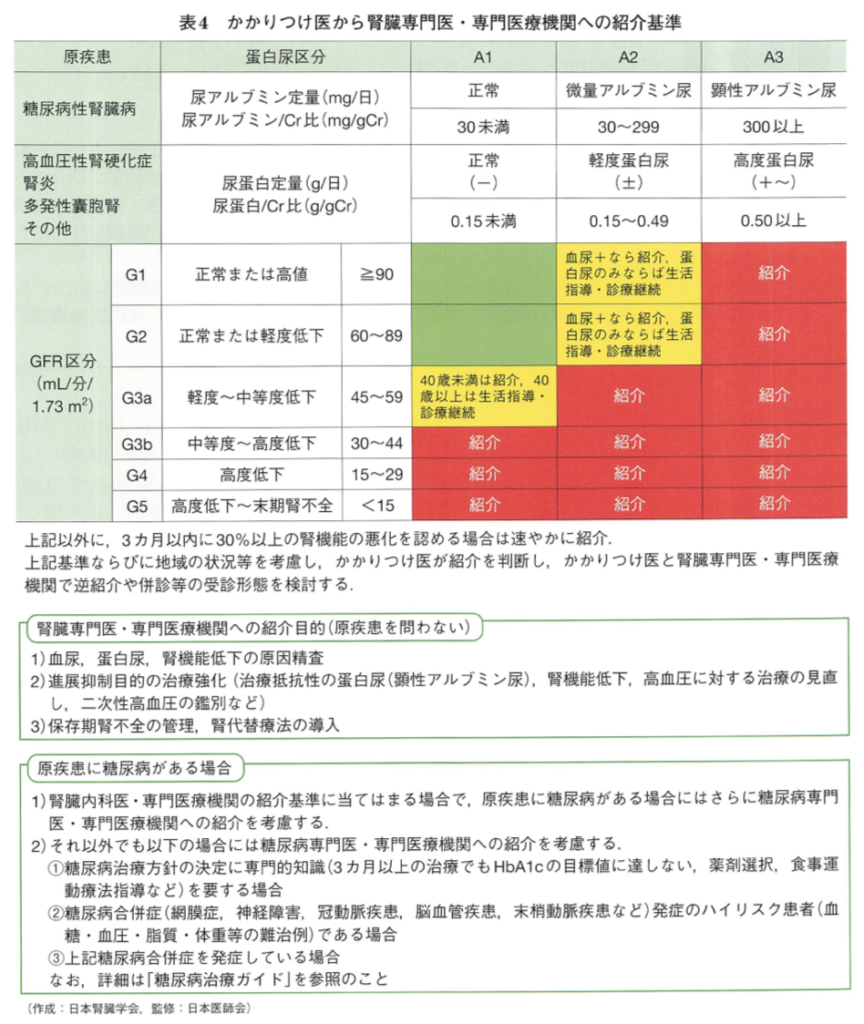

分かりやすいっちゃ分かりやすいですが、パッと見の情報が多すぎるせいか、あまり遵守されていないように思います。
※おちばの働く地域では、いまだに末期腎不全(eGFR10-15程度)になるまで経過観察され、ギリギリの状態で初めて腎臓専門外来へ送られてくる症例があとを絶ちません。(ヤメテクレー
患者さんが受診や紹介を拒否するなど、色々な事情があるというのは分かるのですが、それを考慮しても、キープし過ぎな症例は多いのです…
今回の改訂をもとに、少しでも早く腎臓内科へ紹介が来るように、地域の病院と連携を取っていきたいと思いました。



このブログを読んでくださる皆さんは大丈夫だと思いますが、eGFR45を下回っているのに腎臓内科へ一度も紹介されていない患者さんを見かけたら、ぜひ腎臓内科にご紹介いただくようにお願いします!
③CQ 4-2 DKD患者の尿アルブミンの改善を示す可能性があるため、ミネラルコルチコイド受容体拮抗薬の使用を提案する
エビデンスに基づくCKD診療ガイドライン2023 p xxii
MRA、腎臓内科的には末期腎不全の患者が多かったり、高カリウムのこともあったり、心不全があるのでまずはRAS阻害薬/ARNIを入れたりで、優先度が下がってしまっていることが多いです。
今後は意識して、入れられる人には入れるようにしたいですね。



とはいえ、後述するSGLT2阻害薬のほうが優先度は高いので、入れるとしてもその後ですが…
※添付文書上、ミネブロはeGFR30までなら入れられます。
④CQ4-5 DKD患者に対して、腎予後の改善とCVD発症抑制が期待されるため、SGLT2阻害薬の投与を推奨する
エビデンスに基づくCKD診療ガイドライン2023 p xxii
みなさん、知っていましたか?
今や、



「え、糖尿病性腎症なのに、まだSGLT2阻害薬出してないの??」
と(まるで煽りみたいなセリフを)言われる時代になってしまってます。
あと、非糖尿病でもタンパク尿があるならば、eGFR20以上なら投与適応です。
エビデンスに基づくCKD診療ガイドライン2023
改めてステートメントとして書かれると、『ちゃんとSGLT2出してくれよな』、という学会からの強いメッセージを感じますね。
ぼくも、投与をためらう理由(eGFR<15、足壊疽、高齢、認知機能低く脱水リスク高いなど)がない場合、隙あらば使うようにしてます。
※2023年7月現在、心不全にはジャディアンスとフォシーガ、慢性腎臓病にはフォシーガ(とカナグル。ただ、eGFR<30で使えないので実質フォシーガのみで考えてよさそう)しか保険適応はないです。
⑤CQ6-3 コーヒー摂取はCKDの進展抑制効果が期待できる
エビデンスに基づくCKD診療ガイドライン2023 p xxiii
今回のガイドラインの面白い点の1つとして、生活習慣についての内容が増えたことがあります。
最初この文章見た時は、思わず2度見しました。
え?コーヒー?
コーヒーってCKD関係あるん?って。
ガイドラインによると、CKD発症抑制効果、末期腎不全への進展抑制効果、CKD関連死亡の抑制効果が示されているようです。
コーヒー(ブラック)に関するエビデンスは他の本でも読んだことがあります。
慢性腎臓病の予防以外も
●1日に3-4杯飲むと糖尿病のリスクが下がる(Arch Interen Med. 2009;169:2053-63、日本人だとBr J Nutr. 2010;103:453-9)
●1日に2-3杯飲むと15%前後、死亡率が下がる(Eur J Epidemiol. 2019;34:731-752)
●肝がんや子宮がんを減らす(BMC Cancer. 2020;20:101)
などが言われているようです。



面白いですよね〜。これを機にAmazonでUCCコーヒーをストックしておきましょ!笑
⑥CQ6-7 保存期CKD患者において、通常より意図的に飲水量を増やすことは行わないように提案する
エビデンスに基づくCKD診療ガイドライン2023 p xxiii
腎臓内科外来あるあるの一つとして、



「腎臓悪いなら、たくさん水分を取らないといけないんですよね?」
と患者さんに聞かれることがあります。
僕はこれまでは、
「そうですね。脱水は避けたほうがいいですが、、、(飲めばいいってもんでもないんやけど…)」
とフワッと話してしまっていたことがありました。
今回のガイドラインでは、こんな日常診療で悩む、痒いところに手が届いてます。
透析患者だけでなく保存期のCKD患者も、適正体重がどのくらいかしっかり評価して、その体重からかけ離れないように水分量は調整すべきなんですね。
…そう言えばこの内容、以前読んだ長澤先生の本にも書かれていました。
CKD患者さんに水分摂取を励行することが多いですが、これには何かのエビデンスはあるのでしょうか?
→私の知るかぎりにおいて、エビデンスレベルの有効性を見かけたことがありません。・・・(中略)・・・個人的には無責任に「水を飲め」という指導は避けて頂きたいと考えています。理由は、「水を飲め」という指導自体がかなり曖昧だからです。自分が患者に水分摂取を励行するならば、適正な体重を見極め、下回ったときは多めに、上回ったときは控えめに、と指導します。
引用元:Dr.長澤の腎問答 17章 CKDに対して水分摂取を励行したほうがよいでしょうか p62
体液量評価、大事ですね。以前まとめた記事へのリンクを載せておきます↓


⑦CQ11-4 CKDステージG4、G5では使用中のRA系阻害薬を一律には中止しないことを提案する
エビデンスに基づくCKD診療ガイドライン2023 p xxvi
これも、今回のガイドラインの目玉のひとつです。
最近、STOP-ACEi trialという有名な試験が発表されたためです。
STOP ACEi trialとは?
2022年に発表された多施設共同RCT。
RA系って末期腎不全になったらカリウム高かったり腎機能ガタ落ちしやすくて中止されがちだけど、実際、長期の腎予後とか心血管イベントとかのこと考えるとどうなん?という疑問に対する臨床試験。
結果は、(有意差はつかなかったけれど)継続群のほうが3年間でのeGFR低下率は少なく、RRT移行率も低かった、というものでした。
そのため、「(多少の高カリウムとかあっても)RA系は頑張って続けたほうが良いんちゃう?」と解釈されることが多い試験です。
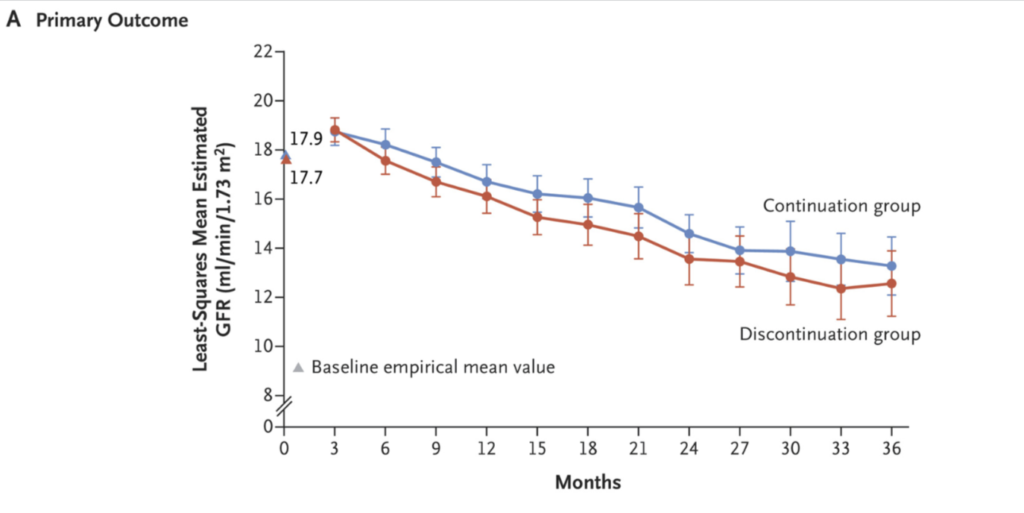

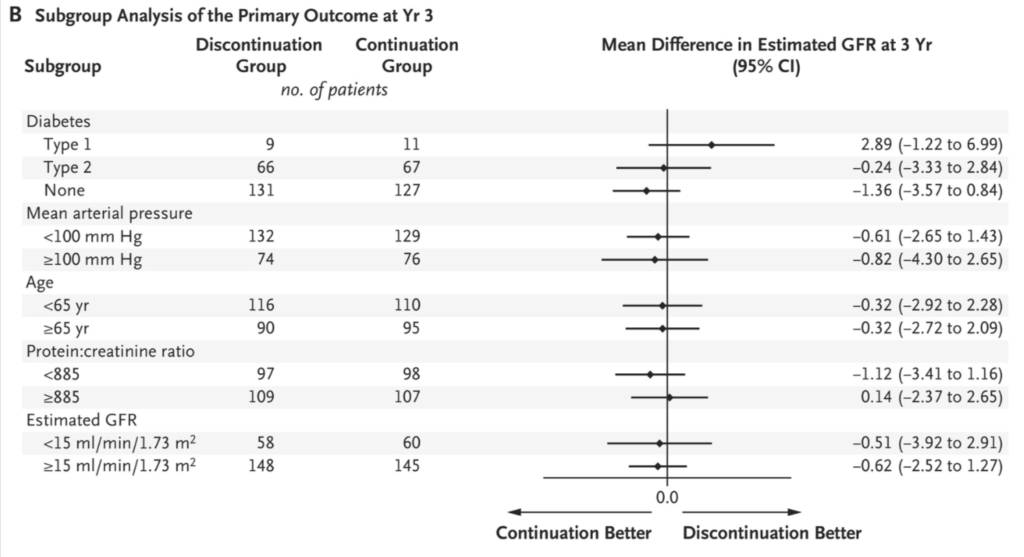

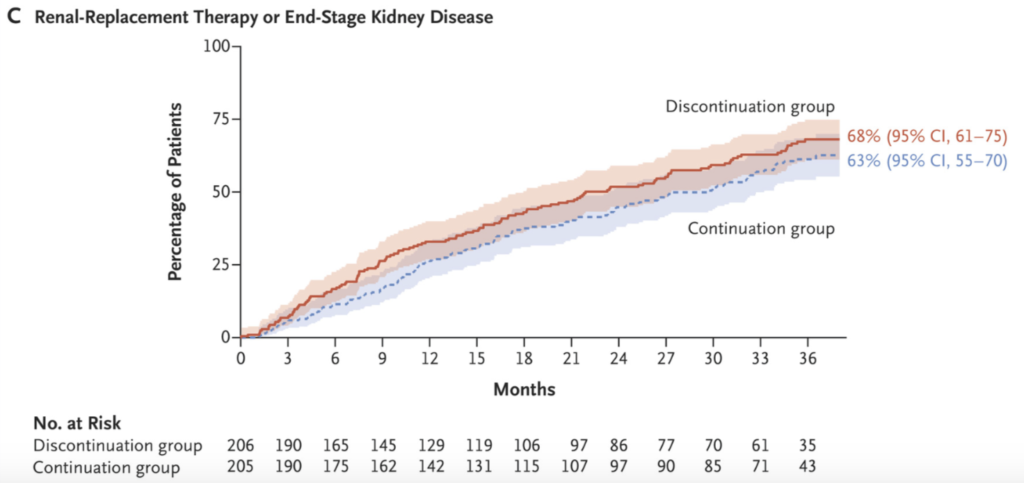




企業主催の勉強会では、この論文の説明後に、「RA系を使い続けるべき→高カリウムを抑えるためにロケルマ併用しよう」という流れがテンプレ…うわなにをするくぁwせdrftgyふじこlp(2回目)
今回のガイドラインでは、このエビデンスについてもきちんと言及されており、
サンプルサイズが小さいこともあり、この試験ではそれら(RA系阻害薬継続の優位性)を評価するのに十分な検出力はないと筆者らは結論づけている。
エビデンスに基づくCKD診療ガイドライン2023 p128
とのこと。
とはいえ、賛否両論ありますが、画一的に中止するのはやはり良くないよね、というエビデンスは揃ってきているようなので、可能であればRASは続けるスタンスが大切だと思います。
まとめ:CKDガイドライン2023、オススメです!
今回の記事では、CKDガイドライン2023の概要とそのポイントについて解説しました!
他にも、
●「腎動脈狭窄に対する血行再建術」
●「CKD患者のシックデイ」
●「妊産婦の降圧薬」
●「腎代替療法の選択を踏まえた腎臓専門医への紹介時期」
など、2018年と記載が変わった部分はいろいろあり、触れたい内容はたーーーくさんあるのですが、1つの記事で挙げ始めるとキリがないので、このくらいにしておきます!笑
とりあえず、腎臓内科医はもちろん、循環器内科、総合内科、総合診療科、糖尿病内分泌内科、呼吸器内科、膠原病内科などCKDと1mmでも関わりのある先生に是非一読してほしい内容になっております。
この内容とクオリティで3500円は、正直安すぎます!



僕も繰り返し読んで、頭に叩き込んでいきたいと思っております!
あと、あれです。2023年の腎臓学会総会のオンデマンド配信の学会主導企画3で「ここが変わった!CKD診療ガイドライン2023」が、7月末まで配信されてます!(追記:配信終了しました)
ガイドライン作ったときにどんな論文を参考にしたかとか、どんな意味合いで目標値を変更したかとか、色々裏話が聞けて面白いですよ!
学会に参加登録された方は、是非ご視聴ください〜!
■おすすめの本
・Dr.長澤の腎問答
清書やガイドラインに載っていないようなことを追求した本。
腎臓内科領域は他の内科と比べても、エビデンスだけでは語れない、さまざまな風習や文化があります。
(透析分野は特にその傾向が強いです。)
この本をひとことで説明するなら、今回のCKDガイドラインの「『腎臓悪いなら水飲ませる』は本当に正しいの?」みたいな、「あ〜、どうなんやろな〜…!」ってふだんよく悩む感じの切り口が30章ある本って感じです。
ECUMって本当に血圧下がりにくいんか?腎生検の後の砂嚢って意味あるんか?みたいな。
上級医に言われてやってる慣習も、実際にエビデンスとしては意外と弱かったり、逆に曖昧っぽいけど以外に正しそう、といったことを客観的に、かつ手っ取り早く知ることができて、めっちゃ面白い。
最近読んだ中では一番のおすすめ本です。
腎臓内科医や腎臓領域に興味のある内科専攻医の皆さんはぜひどうぞ!
■関連記事
CKDの薬剤の基本的な使い方など、ガイドラインやrecommendationなどを参考にまとめています。







































コメント
コメント一覧 (2件)
良い記事をありがとうございます。
尿蛋白やMRAなどは噂に聞いていましたが、コーヒーの記載など興味深いですね。
ガイドライン2023は流し読みして買ったままでしたが、しっかり読み直したいと思いました。
返信は不要です、今後も素晴らしい記事を期待しております。
KRaBさん
コメントありがとうございます!お褒めの言葉うれしいです!
おっしゃるとおりで、今回のガイドラインは生活面の内容が充実しているのが、今後プライマリ・ケアを勉強したいと思っている自分にとって魅力的でした(^^)
ほかのガイドラインの内容も含めて、定期的にブログ更新を予定しておりますので、また読みに来ていただけましたら幸いです!
おちば