 専攻医
専攻医この患者さん、若いのに妙に血圧高いな…二次性高血圧か?



二次性高血圧のホルモンの検査、いつも種類が多くてややこしいのよね〜
こんな人のための記事です。
二次性高血圧のスクリーニングは、内科医なら誰しも経験があるかと思います。
でも、実際に検査するとなると
●検査の前の中止薬や、検査時の注意点が分かりにくい(特に、褐色細胞腫)
●どの項目をオーダーしたら良いか悩む(特に、褐色細胞腫)
●検査結果の解釈が分かりにくい(特に、褐色細胞腫)
など、地味に迷うことは多いですよね。



この人、褐色細胞腫のこと嫌いすぎんか?
今回は
・二次性高血圧のよくある鑑別
・やるべきこと+検査時の注意点・基準値
・実際の検査スケジュールの一例
をまとめていきます!(特に、褐色細胞腫のことは詳しめです。)
この記事を最後まで読めば、少なくとも一般内科外来レベルでやるべきことはマスターできるはず!



それでは早速解説していきます〜!
※この記事では、バリバリにアカデミックな最先端なマニアックな知識ではなく、最低限やるべきことや、普段やっていて悩むことについて、自分の備忘録としてまとめています。
絶対的な正解はないと思うので、あくまで参考としていただき実臨床での使用についてはご自身の責任で判断くださいm(_ _)m
二次性高血圧の鑑別
まず、除外すべき2つのこと
まず、大前提として高血圧をみたら
・白衣高血圧
・内服コンプライアンス不良
を否定することが最優先です。
もともと降圧薬を飲んでいるはずなのに、効かないから紹介となる方もいますが、実際は飲めていなかっただけ…という方もしばしばいるので注意です。
若い方の高血圧や、上記を否定できた抵抗性高血圧は、以下の疾患を考えていきます。
二次性高血圧の鑑別(高血圧ガイドライン2019より。一部改変)
★腎実質性(CGN、多発性嚢胞腎など)
★腎血管性(腎動脈狭窄症)
★内分泌性
・原発性アルドステロン症
・褐色細胞腫
・Cushing症候群
・甲状腺疾患 など
★血管性
・血管炎(高安動脈炎など)
・大動脈縮窄症など
★脳・中枢神経系疾患
★遺伝性
★薬剤誘発性
★睡眠時無呼吸症候群
※特に重要かつ頻度の高いものは下線をひいてます
二次性高血圧を疑ったときに外来ですべき検査
高血圧ガイドライン2019には、以下のような図があります。





やること多いし、分かりにくい・・・
以下に、具体的に解説していきますね。
①問診・身体診察
・SASスクリーニング問診
・既往歴
・家族歴
・薬剤歴(ステロイド、NSAIDs、甘草、経口避妊薬、精神系、抗がん剤、カルシニューリン阻害など)
・その他、便通、体重推移、食欲、月経なども確認します。
・身体診察は忙しい中なので、最低限の心・肺音を聞くついでに腹部の雑音も確認しましょう。
②血液・尿検査
・一般的な採血尿検査(脂質、HbA1cも追加忘れない。)
・原発性アルドステロン症:血漿レニン活性(PRA)、血中アルドステロン濃度(PAC)
・Cushing:コルチゾール、ACTH、(副腎腫瘤あり→DHEA-Sも)
・褐色細胞腫:血中カテコラミン分画、血中遊離メタネフリン分画、随時尿中メタネフリン分画(Cre補正))
・甲状腺:TSH,FT4
・先端巨大症:血中IGF-1測定
・①空腹時②安静30分後③朝(病院なら8:30-9:00頃に来院)の3つを守ってもらう
・そのため、初回診察時の検査に項目追加するのではなく、改めて別のタイミングで検査のために来院してもらう
・さらに、副腎腫瘤が見つかった場合は、サブクリニカルクッシングの除外のため1mgデキサメタゾン抑制試験も外来でやります。
・具体的な例としては
1回目:コルチゾール・ACTH・DHEA-S(これらの3つは基礎値の測定として)、PAC、アルドステロン、血漿カテコラミン分画、血中遊離メタネフリン分画、尿メタネフリン分画(Cre補正)
2回目:検査前日に寝る前にデカドロン1mg内服してもらい、コルチゾール・ACTHのみ再検(1mgデキサメタゾン抑制試験として)
※抑制試験をおこなう際はレニンアルドステロン系にも関与するため、負荷試験の日はその他のホルモン検査は避けるのが無難
★ホルモン検査の前に、薬はどうすればいいか?(特に降圧薬)
RAS系のホルモンを図るのであれば
・RAS阻害薬、β遮断薬、利尿薬は2週間前から中止
・MR拮抗薬は4週間の中止
が推奨なので、降圧薬はCCB(アムロジピンなど)に変更します。(どうしても難しければ変更せず測定もOK)
この時に降圧薬をニフェジピンに変えたくなるかもですが、ニフェジピンはCYP3A4と関連するためコルチゾール濃度を下げてしまうため、同時にCushingのスクリーニングするなら避けておきましょう。
・β遮断薬やα遮断薬、メチルドパや抗うつ薬、MAO阻害薬やCOMT阻害薬はカテコラミン系に影響ある可能性があります。
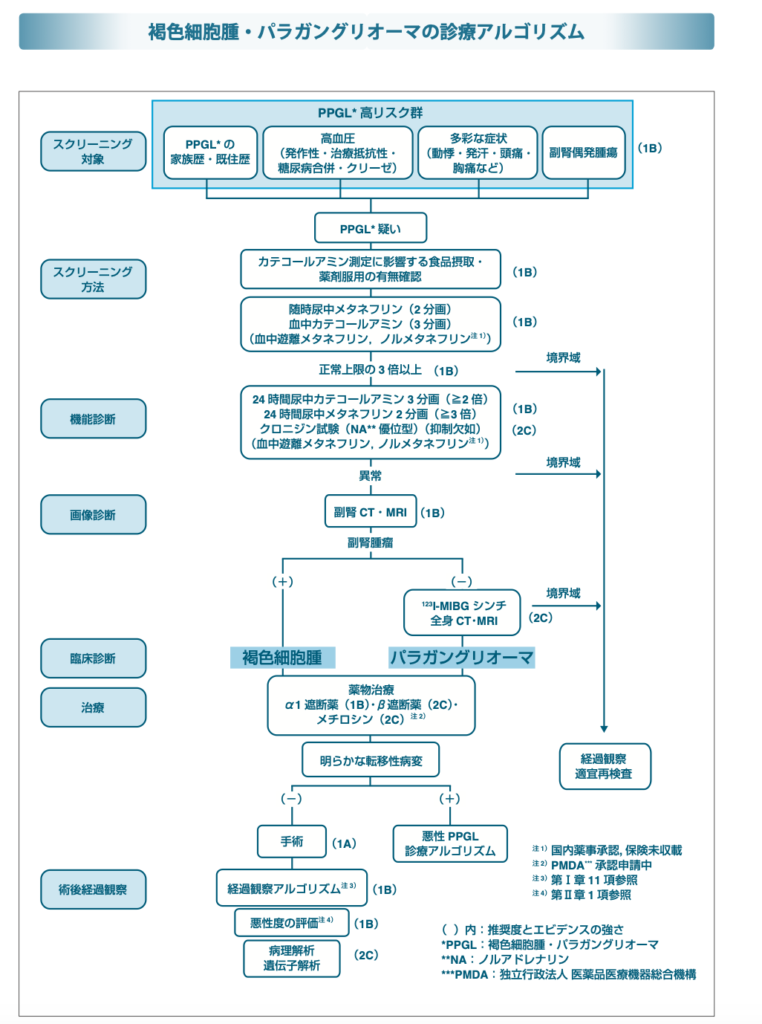

ただ、ガイドラインを読みすすめてみると、こんなふうにも書かれています。


●血中遊離メタネフリン2分画の基準値
褐色細胞腫診断:血中遊離メタネフリン2分画測定(内分泌甲状腺外会誌 29(2):101-103,2012)によると、基準値は
- 血中遊離メタネフリン:6-36 pg/mL
- 血中遊離ノルメタネフリン:3-78 pg/mL
です。
BMLのサイトでは、褐色細胞腫のカットオフ値が
- メタネフリン:130.0以下
- ノルメタネフリン:506.0以下 pg/mL
とされていました。MNは約3倍くらいですが、NMNがかなり高く書かれている理由はなぜなんでしょうね。
●随時尿中メタネフリン分画(Cr補正)の基準値
ガイドラインには随時尿中メタネフリン濃度、ノルメタネフリン濃度のいずれかが、
・正常上限の3倍以上または500ng/mg・Cr以上
がスクリーニング検査として有用とされています。
単位が違うのでややこしいですが、500ng=0.0005mg、1g=1000mgなので500ng/mg・Cr=0.5mg/gCr です。
(尿蛋白もそうですが、基本、gCr換算した数字(/gCr)は1日あたりの蓄尿での結果(/day)と同じと考えてよいです)
基準値は
- メタネフリン(MN):0.04~0.20mg/gCr
- ノルメタネフリン(NMN):0.09~0.28mg/gCr
と考えて良さそうですね。
●24時間蓄尿の尿中メタネフリン分画の基準値
確定診断として使われる蓄尿検査は
- メタネフリン(MN):0.04~0.20mg/day
- ノルメタネフリン(NMN):0.09~0.28mg/day
です。
ガイドラインによると、メタネフリン+ノルメタネフリンの合計が正常上限の3倍以上(≧1.8mg/日)である場合に診断精度は98%とされています。



「それぞれの正常上限の3倍以上」と言ってみたり、「それぞれの合計が1.8mg/day以上」と言ってみたり、なんだか分かりにくいですね💦



病院によって単位が違っていたり、基準値が書いてなかったりしてるから、イチイチ調べるのめんどくさいんよな〜
ちなみに、カテコラミンに関連する薬剤と食品一覧は、褐色細胞腫ガイドラインにも載っています。


余裕があれば、
「検査の日や前日にコーヒーやバナナ、チーズやワインを食べたり飲んだりしないでね!」
と注意をお伝えしておきたいですね。
③画像・生理検査
・Xp、心電図
・腎動脈エコー(腎動脈狭窄や腎の形態・左右差の確認)


・心エコー(LVHのスクリーニングなど)←診断には必要ないかもですが。
・腹部CT検査(副腎腫瘤、腎形態・左右差チェック)
・単純MRI(CTで副腎腫瘤がありそうなら)
・簡易モニター(SASスクリーニングするなら)
④専門医へ紹介
・SAS疑いなら呼吸器内科
・ホルモン異常なら内分泌内科や腎臓内科など
・腎動脈狭窄なら、循環器内科や放射線科など
に相談します。
1mgデキサメタゾン以外のホルモン負荷試験や、副腎CT、サンプリング、PSGなどは専門科でやってもらいましょう。
具体的な二次性高血圧のスクリーニングのスケジュールの一例
若い方が、健診で高血圧が指摘され、受診した場合のスケジュールの例を紹介します。
仕事の都合で、1週間に1回しか来院できない人と仮定してみます。
X日:初診
一般的な採血・尿検査をします。
・血圧手帳がなければお渡しして、家庭血圧測定を指示(二次性高血圧のスクリーニングは白衣高血圧を除外してから)
・二次性高血圧が疑わしい場合や、腎障害や尿異常がある場合はXp、心電図、CTとりかえり
・降圧薬内服しているなら降圧薬の中止や変更
・腎動脈エコーもオーダー
・過去の画像検査で副腎腫瘤があるなら、
1mgデキサメタゾン抑制試験のため、デキサメタゾン1mgを処方
必要なら、単純MRIをオーダー
X+14日:1回目のホルモン検査
1回目:コルチゾール・ACTH(これらの2つは基礎値の測定として)、PAC、アルドステロン、カテコラミン・メタネフリン分画、随時尿メタネフリン分画(Cre補正)
※もしも降圧薬の中止がないのであれば、X+7日の検査でもOKですし、MRA中止後なら、4w後のX+28日にします。
・必要な画像検査があれば、この検査の日に取ってもらうと楽です
X+21日:2回目のホルモン検査
X+21日:2回目:検査前日に寝る前にデカドロン1mg内服してもらい、コルチゾール・ACTHのみ再検(1mgデキサメタゾン抑制試験として)
※デキサメタゾン抑制試験の日はその他のホルモン検査は避けます。デキサメタゾン負荷はレニンアルドステロン系やカテコラミンにも影響します。
X+28日:結果説明・専門科に紹介へ
結果説明のため受診いただき、必要に応じて専門科に紹介します。
心エコーなど、他に必要な検査があれば検討します。
まとめ:二次性高血圧のスクリーニングは意外とややこしい
・難治性高血圧を見たら、白衣高血圧と内服コンプライアンス不良は除外する
・副腎腫瘍を見つけたら、1mgデキサメタゾン抑制試験も忘れない。
・褐色細胞腫のスクリーニングの感度特異度は血中遊離メタネフリンが一番よさそう
(でも、ガイドラインでは血中カテコラミン分画、血中メタネフリン分画と合わせて出すのを推奨。(当院の上司いわく「3つとも取るっしょ」とのことです))
・褐色細胞腫スクリーニングの基準値が出ない病院は多い。毎回ググるのは面倒なので、当記事の基準値一覧をスクショしておいてください。
・「検査の日や前日にコーヒーやバナナ、チーズやワインを食べたり飲んだりしないでね!」と伝える
・1mgデキサメタゾン抑制試験の日に、ACTH・コルチゾール以外の採取はしない。
二次性高血圧のスクリーニング、分かっているような気がしていても、意外と検査がややこしいことが多いですよね。
特に、褐色細胞腫のスクリーニングはほんっとに複雑です。笑
ぜひコレを機に復習してもらえたら嬉しいです!
僕自身も、この記事を備忘録として、明日から診療をしていきます…!(適宜この記事はアップデートしていきます。)
******************************
2023/5/19追記
副腎腫瘤がある場合の基礎値の測定項目に、「DHEA-S」を追加しました。最初から測定しておくと後々で便利です。
**********************************
引用文献・参考にした記事
それぞれ、クリックしたらリンクに飛べます。
高血圧ガイドライン2019・・・全内科医(というか、もはや全ての医師)が本棚に置いておいてほしい1冊。
Secondary hypertension (StatPearls)・・・わかりやすいReviewです。
実地医家のための 内分泌性高血圧の スクリーニングのポイント〔日内会誌 107:659~666,2018〕・・・2018年の記事。内分泌性高血圧はこの記事が一番わかりやすかったです。
腎血管性高血圧の スクリーニングのポイントと管理(日内会誌107:703~712,2018より)・・・エコーのみかたがまとまってます。
褐色細胞腫・パラガングリオーマ診療ガイドライン2018・・・フローチャートわかりやすいです。※繰り返しになりますが、血中MNはこの翌年の2019年に保険適応になったので、安心して測ってもらって大丈夫です。
褐色細胞腫のスクリーニング(Hospitalist〜なんでも無い科医の勉強ノート)・・・2015年の記事ですが、やはり色々スクリーニングがややこしい、といった内容です。今は血中遊離MNが図れるようになったのでこの頃よりマシな状況ですね。
褐色細胞腫のスクリーニング(つねぴーblog@内科専門医)・・・2020年の記事です。シンプルですが要点をまとめてくれています。
■こんな記事も書いています
・全内科医が知っておくべき、SGLT2阻害薬の使い方についてです。
このrecommendation、他科の先生は意外と知らない方が多いですが、とっても分かりやすいです。


・ガイドラインも大切ですが、同時に最新の論文にも目を通せるスキルは大切ですよね。
腎臓分野にも5大雑誌的なものがあるので、是非知っておいてほしいです














コメント